前立腺がんとは
前立腺とは
前立腺は男性のみにあり、栗のような大きさ・形をしている臓器で、精液の一部を分泌しています。膀胱の下にあり尿道を取り囲んでいて、骨盤の非常に深い位置にあります。そのため診察をする場合は、お腹から診るよりも肛門から医師の指または超音波プローベを挿入する事で詳細に診察できます。
前立腺は加齢によって大きくなることで、尿が出にくくなったり、前立腺がんになったりすることがあります。
前立腺がんとは
前立腺がんは男性の中で3番目に多いがんですが、がんによる死因としては6番目であり、早期発見による治療がとても大切です。
60歳頃から徐々に増える傾向にあります。
最近はPSA(前立腺特異抗原)と呼ばれる腫瘍マーカーが健康診断などで普及しており、血液検査で調べることができます。
また、超音波検査、MRIや前立腺の触診によってがんの可能性を総合的に判断しています。
最近では、前立腺がんの腫瘍マーカーであるPSA(前立腺特異抗原)が普及し、健康診断や人間ドック、自治体の検診で検査が出来ることが増えてきました。早期の前立腺がんが発見され、手術や放射線により治癒できる患者さんが増えつつあります。
主な前立腺の疾患
前立腺がん以外の、前立腺の病気で多いものは、前立腺肥大症です。これは主に高齢の男性の排尿障害の原因として知られています。
前立腺肥大症でもPSA(前立腺がんの腫瘍マーカー)が上昇することがありますが、これによる排尿障害と前立腺がんとは直接的な関係はありません。
しかし、前立腺がんと発症し易い年齢と、前立腺肥大症を発症しやすい年齢は近く、両方の病気を同時に患っている患者さんも多くいらっしゃいます。
前立腺がんの統計
もともと前立腺がんは欧米で多く、日本人にはあまり多くないと考えられて来ました。
しかし、最近では前立腺がんを発症する方は年々増加傾向にあり、現在は胃がん、大腸がんと並び、男性のがん罹患者数上位5位に入っています。
罹患者数が多い一方で、前立腺がんによる死亡者数は他のがんと比べると多くはありません。国立がん研究センターがん情報サービスの統計によると、前立腺がんの全国年齢調整死亡率(対人口10万人)は4~5人でした。
また、進行度別に見た場合の5年生存率は、限局がんで100%、局所進行癌で97.7%、遠隔転移を伴うがんでは49.1%でした。
前立腺がんの症状
男性の排尿障害の原因として最も多い前立腺肥大症と違い、前立腺がんは前立腺の外側にできることが多く、症状がないことが多い病気です。
ただしがんのできる場所によっては、血尿や頻尿といった症状が出現することがあります。
また、進行して骨に転移した場合、腰痛などを契機に発見されることもあります。
早期の前立腺がん
早期の前立腺がんによる症状はほとんどありません。そのため、早期の前立腺がんを症状から診断する事はとても難しいと考えられます。
稀に血尿や血精液症、腫瘍の増大による排尿障害が現れる事がありますが、他の疾患が原因であったり、同時に存在する前立腺肥大症の症状であることが多いと考えられます。
進行前立腺がん
前立腺がんが進行した場合、局所浸潤と遠隔転移による症状が出る事があります。
局所浸潤とは、前立腺がんが周囲の臓器へ広がって行くことです。前立腺と接してある膀胱や直腸が多いものです。特に膀胱浸潤の場合、血尿の原因になったり、尿の通り道を閉塞し水腎症や腎後性腎不全の原因となる事があります。
遠隔転移とは、がんが離れた臓器に転移してしまうことです。転移先により様々な症状がありますが、前立腺がんで最も多いものは骨への転移です。骨転移は強い痛みの原因となったり、転移した骨は正常な骨よりも弱くなり、骨折を起こしやすくなります。また、脊椎(背骨)に転移した場合、脊椎の中にある脊髄(神経の束)を圧迫するなどが起こると、麻痺を来たしてしまうことがあります。
PSAって何?
PSAは正常な前立腺からも分泌されており、前立腺がんがあると数値が上昇することで知られています。
通常加齢によっても数値が上昇しますが、4.0ng/mlを超えると前立腺がんの可能性があると言われています。
PSAの値には個人差があり、前立腺肥大や炎症でも高い値を示すことがあるため、必ず前立腺がんがあるかどうかはわかりません。
検診と予防
前立腺がんの疑いがあるかどうかは検診で調べる事が出来ます。
PSA(前立腺特異抗原)という前立腺で作られるタンパク質があり、これは通常前立腺の中には多くありますが、血液中には少量しかありません。そのため前立腺がんを探す為の腫瘍マーカーとして使われています。
通常は4ng/ml以下が基準とされますが、年齢によって幅があります。年齢階層別に基準値を設定する場合があります。また、年齢だけで無く前立腺肥大症など、がんでは無い他の疾患によっても値が上昇する事があります。そのため、一般的にPSA 4 - 10 ng/mlの範囲はグレーゾーンと言われ、精密検査が必要です。
精密検査の結果、がんと診断されなかった時、継続して経過観察が必要とされる場合と、大きな心配が要らないと判断される場合があります。
前立腺がんの予防について、前立腺がんには遺伝的要因があり、近縁者に前立腺がんが1人いる場合は2倍、また2人以上の場合は5 - 10倍になると言われています。食事など生活習慣では、イソフラボン濃度が高いグループの方が、前立腺がんリスクが低いという報告があります。また、同様に乳製品の摂取が多いグループの方が、前立腺がんリスクが高いという報告があります。しかし、どちらについてもこれら食生活の注意をする事が、直接前立腺がんのリスクを減らすか、他の悪い影響を及ぼさないかについてはまだ研究は十分ではありません。
総合すると、はっきりとした予防法は現時点では確立されていない、と考えられます。
前述の通り、症状が現れた時点では既に進行している可能性が高いと考えられます。二次予防の観点から、定期的な検診などで早期発見に努めることが重要と考えます。
診断と前立腺針生検
前立腺がんの確定診断は前立腺針生検です。後述するようにこれは針を刺す必要がある検査のため、前立腺がんには負担の少ない補助検査があります。
PSA検査
最初に行われる検査です。通常の血液検査と同様に行われ、特に食事の制限などはありません。一方で、長時間自転車に乗った後や、泌尿器科での膀胱鏡検査、前立腺の炎症、前立腺肥大症などPSAに影響を与えるものがあります。
直腸診
前立腺を直腸越しに指で触れ、触診を行います。前立腺がんがある場合は前立腺が硬くなり、石様硬(石のように硬いこと)と表現されます。
道具などが要らない最も簡便な検査ですが、触れにくい場所にがんがあるなど、直腸診のみでは診断が難しい場合があります。
MRI
前立腺がんの画像診断ではMRIが最も有用であると考えられています。病変のある部分を光らせるように撮影し、客観的に診断を行うことが出来ます。また診断後の病期分類を行う時や、今後手術療法を行う場合の情報にもなるため、非常に有用な検査です。
強い電磁石を用いて行うため、ペースメーカーが体内にある方は撮影できないなどの制限があります。
前立腺針生検
各検査で前立腺がんが疑われた場合、治療の前の確定診断をするために前立腺針生検という検査が必要になります。
前立腺針生検は、直接前立腺の一部を採取し、病理学的検査によって前立腺がんの有無を確認する方法です。
生検の後、2週間程度で結果がわかります。
当院では検査後の安全性を高めるために、1泊2日の入院での検査を行っています。
PSA検査で、異常を指摘された場合、直腸診や経直腸超音波検査などを行います。この検査では、前立腺がんの広がりを評価致します。しかし、これらの検査(PSA・直腸診・超音波検査)では前立腺がんの診断には至らないため、前立腺組織を採取する検査(前立腺生検)が必要となります。そして、採取された組織にがんが存在するかどうかを診断(病理組織診断)することとなります。
下図の様に、前立腺と直腸は非常に近い部位にあります。
肛門から棒状の超音波装置を挿入し、前立腺を観察しながら、満遍なく検体を採取します。
この時、MRI画像などで病変の大体の位置を予測しておくことも非常に重要です。
合併症:1泊2日の入院中、特にこれらの合併症に注意して観察していきます。
- 出血:尿や便から血が出ることがあります。基本的には自然と治ります。
- 感染:感染によって熱が出たり、寒気が出ることがあります。このような時はすぐに受診をしてください。
- 尿閉:また生検によって前立腺がむくんでしまい、尿道が狭くなり、尿が出にくくなることがあります。
前立腺がんの病期
前立腺がんの病期(病状の進行度)は、一般的なステージ分類だけで無く、次のグリソンスコア、初期PSA値、TNM分類を合わせたD’Amico分類もよく使われます。
初期PSA値
初診時のPSAの値です。10または20を超す場合は、前立腺がんのリスクを上げる要素になります。
グリソンスコア
前立腺生検または全摘術によって前立腺の組織を得る事で、その前立腺組織がどのくらい通常からかけ離れているかを点数化したものです。例えば “GS 3 + 4 = 7” の様に書かれ、最も悪性度が高い場合にはGS 5 + 5 = 10となります。GS 6までは悪性度が低い、GS 7は中間程度の悪性度、GS 8以上は悪性度が高いと判断されます。
TNM分類
がんの広がり具合をT (tumor:腫瘍局所)、N (lymph node:リンパ節)、M (metastasis:遠隔転移)で表すものです。一般的なステージ分類は、この広がり具合をステージ I~IVに区分したものです。
図:限局性前立腺がんの再発リスク分類(D’Amico分類)
限局性前立腺がんの治療
前立腺がんには、多くの治療法があります。
治療法の選択には、前立腺がんが、局所に留まっているか、転移してしまっているのかや、そのリスク分類に基づいて決定する必要があるほか、治療法ごとのメリットとデメリット(合併症含む)を考慮して検討することが必要です。
- 手術療法
- 放射線療法
- ホルモン療法
- 抗がん化学療法
針生検によって前立腺がんと診断された場合、原則的にCTと骨シンチグラフィという検査を行い、遠隔転移の有無を確認します。
遠隔転移のない限局性前立腺がんと診断された場合は前立腺局所への治療を考えていきます。
限局性前立腺がんの治療の選択肢は多数あります。生検前のPSA、生検組織のがんの悪性度(グリソンスコア)、直腸診・MRIによるステージを総合的に評価し、一人ひとりに合った治療を提案させていただきます。
限局性前立腺がん治療の大枠は手術療法と放射線療法です。
- 手術療法
aロボット補助下腹腔鏡手術
b腹腔鏡手術 - 放射線療法
a外照射(3DCT、IMRT、定位放射線治療、陽子線、重粒子線を含む)
b内照射(密封小線源永久挿入療法、高線量率組織内照射法) - PSA監視療法
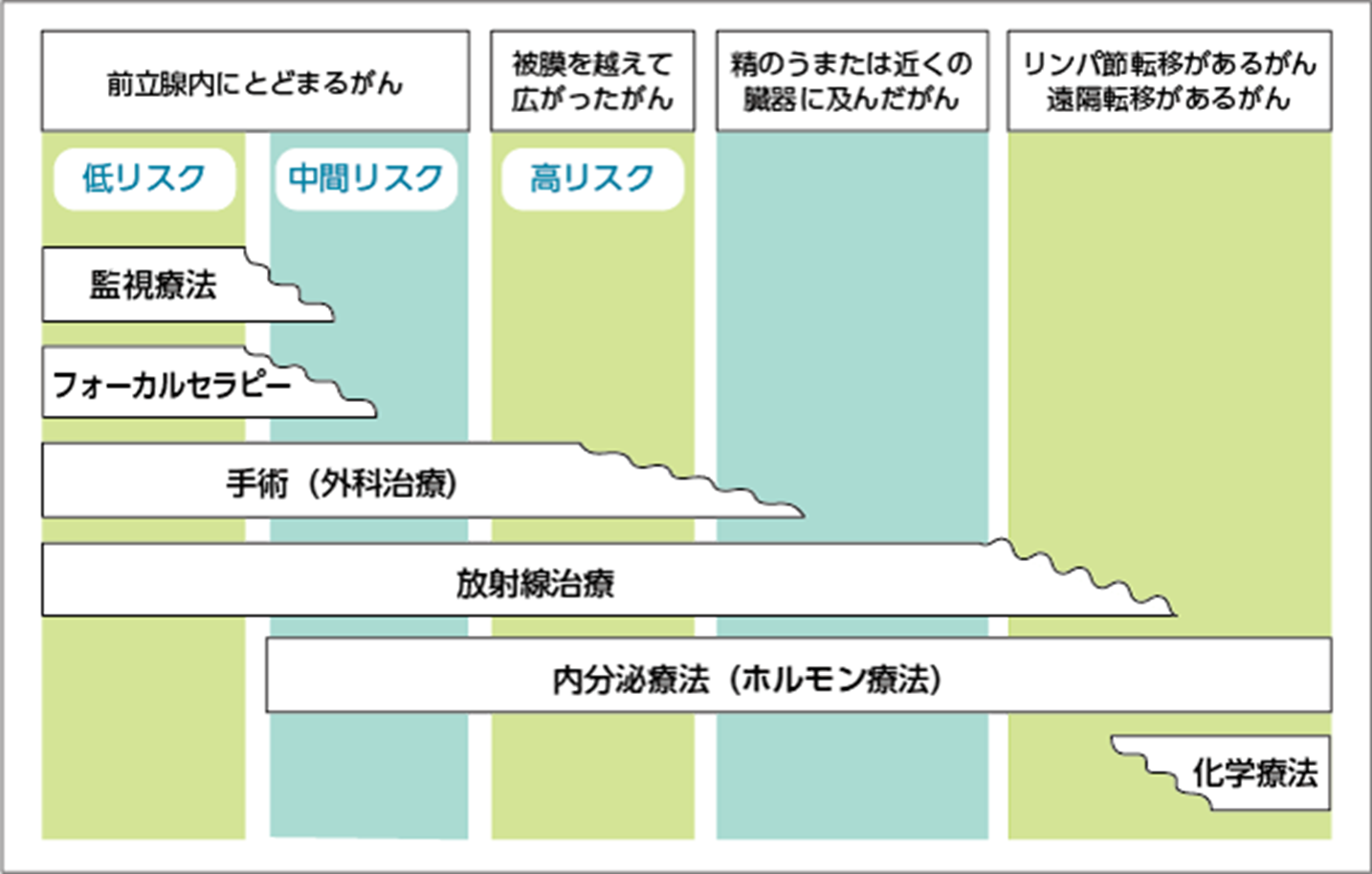
出典:https://ganjoho.jp/public/cancer/prostate/treatment.html
①手術療法(根治的前立腺全摘除術)
限局性前立腺がん(前立腺のなかにがんが留まっているもの)の場合に選択されます。また、根治を目指せる治療です。
手術によって、前立腺全摘出を行います。場合によって、周囲のリンパ節を含めて摘出(リンパ節郭清)を行います。
手術には、開腹で行うもの、腹腔鏡で行うものがあります。腹腔鏡手術の一つにロボット手術があります。これらの手術方法では、治療成績では大きな違いは無いとされ、開腹に比べ腹腔鏡手術では、手術時間が長くなる一方、手術時の出血が少ない、創部が小さく、術後の疼痛が少ないなどの特徴があります。
腹腔鏡手術とロボット手術では、手術成績に大きな差は無いとされ、ロボット手術では術後早期の尿失禁が少ないと報告されています。
手術の利点は、摘出検体の病理診断が可能であること、その結果や再発時に補助放射線療法が可能であることなどが挙げられます。
逆に欠点は、術後尿失禁と勃起障害が挙げられます。
現在は腹腔鏡手術、特にロボット補助下前立腺全摘術が主流となっています。
当院では拡大リンパ節郭清を含めた腹腔鏡手術を原則としています。拡大リンパ節郭清はICGという試薬を用いたセンチネルリンパ節郭清を行っています。また、前述のリスク分類を総合的に判断、関連病院である我孫子東邦病院でロボット補助下前立腺全摘出術も行っております。
②放射線療法
放射線療法の治療適応は広く、限局性前立腺がん、局所進行性前立腺がんに対する根治療法、または進行性前立腺がんの局所療法として行われます。
放射線療法には、体外から放射線を当てる外照射療法と、体内から小線源を用いて行う内照射療法に大別されます。外照射療法が行われることが多いのですが、これは外照射療法が優れているというよりも、内照射療法を行うことが出来る施設が限られている事に起因すると思われます。当院でも、外照射療法は行えますが、内照射療法は行っていません。
放射線治療も、手術療法と並び根治療法として行われます。手術と比較したとき、特に他の病気などの問題で手術に耐えられないような方は放射線療法の良い適応であると言えるでしょう。手術に伴う合併症の懸念が無いことも利点と言えますが、一方で放射線療法特有の早期・晩期合併症があります。例えば、放射線性腸炎や放射線性膀胱炎などが挙げられます。
手術と放射線療法のどちらが良いかについては結論が出ません。その他の治療法も含めて、患者さん個人々々に合わせた治療を選んでいくことが必要です。
外照射療法
外照射療法は体の外から前立腺に放射線を照射する方法です。外来通院で治療できるのが利点ですが、1日1回、週5回で7~8週間前後を要します。
治療範囲をコンピューターで前立腺の形に合わせることで、周囲の臓器(直腸や膀胱)にあたる量を減らす三次元原体照射や、その進化形である強度変調放射線治療(IMRT)が用いられることもあります。
また、定位放射線治療と呼ばれるいろいろな方向からターゲットに線量を集中する方法も保険適応となりました。多くの場合5回程度の短期間で治療します。このほかに粒子線治療(陽子線、重粒子線)がありますが、施行可能な施設には限りがあり、2018年3月現在では保険適用ではありません。
外照射療法の主な副作用は、急性期のもの(3カ月以内に生じるもの)とそれ以降に生じる晩期のものに分けられます。重篤なものはまれです。
急性期の副作用:頻尿、排尿・排便時の痛みが一般的
晩期の副作用:排便時の出血や血尿など(放射線性膀胱炎、直腸炎)
この治療は外部照射装置(リニアック)を用いて体外から毎日少しずつ放射線を前立腺に投与します。外部照射だけによる治療の全期間は7~8週間を要します。通院治療が可能で、副作用は下痢や便秘などの消化器症状が中心です。
組織内照射治療
前立腺に放射線を放出する線源を埋め込み、前立腺の中から照射する方法です。がん組織のすぐ近くに放射線源があるため位置がずれにくく、非常に高い線量を照射することができます。
密封小線源永久挿入療法(LDR:low dose rate), 高線量率組織内照射法HDR:high dose rate)の二つの方法があります。
① 密封小線源永久挿入療法
麻酔をかけて、超音波で確認しながら、専用の機械で会陰(陰のうと肛門の間)から前立腺に線源を埋め込みます。治療は半日で終了しますが、手術後最低一晩は入院が必要です。埋め込まれた放射性物質は、半年程度で効力を失うため取り出す必要はありません。体の中に放射線が残っていますが、周囲の人にはほとんど影響はありません。
② 高線量率組織内照射法
一時的に前立腺に管状の針を刺し込み、その針に線源を通して放射線の照射を行います。数回に分けて治療することが多く、針が刺さっている間は安静が必要になります。
当院では上記の治療は行っておりません。慈恵医大附属病院(新橋)でどちらの治療も行っておりますので、興味のある方は、担当医に相談してください。
③経過観察
前立腺がんと診断されても非常に早期でさらにがんも穏やかであると判断した場合には、経過観察とする方法があります。これは3ヶ月ごとにPSAの数値の変化を観察し、1~2年ごとに再度前立腺生検を行うというものです。ただし、PSAが10ng/mlより大きかったり、前立腺の外への浸潤が疑われたり、グリソンスコアが7~10の患者さんには、積極的にすすめておりません。
転移性前立腺がんの治療
ホルモン療法(内分泌治療)
前立腺がんの遠隔転移先として最も多いのが骨そしてリンパ節です。
CT検査や骨シンチグラフィ、MRI検査等で転移が認められた場合、転移巣にも治療効果を期待すべく、全身療法として内分泌療法(ホルモン療法)を行います。
前立腺がんは男性のみに起こるがんであり、男性ホルモンに強く影響される事が知られています。男性ホルモンを抑え、去勢状態とすることが、前立腺がんの進行を抑制する効果があることが知られています。
去勢とは、精巣(睾丸)が無い状態を指しますが、薬剤によりこの去勢状態と同程度まで男性ホルモンを低下させます。薬剤以外にも、手術で両側の精巣摘除を行い、去勢状態とすることも行われます。
外科的去勢と内科的去勢ではその両者に違いが無いとされています。
ホルモン療法は、最も体への負担が少なくて済む治療法です。手術での精巣摘除の場合でも、手術自体は短時間で終わる侵襲の少ないものです。しかし、ホルモン療法は根治療法では無く、前立腺がんの進行を遅らせるだけと考えられています。多くの場合、5年程度でホルモン療法の効果は得られなくなるとされています。
基本的には注射(LHRHアゴニスト/アンタゴニスト)と飲み薬(抗アンドロゲン剤)の2種類を併用します。
また、初診時に転移が進んでいた場合、ホルモン療法に化学療法(ドセタキセル)を一時的に併用したり、飲み薬を後述する強いアンドロゲン阻害作用をもつアビラテロン(ザイティガ®)にすることで、より効果的である可能性が最近報告されています。
内分泌療法の副作用には、ホットフラッシュ(のぼせ、ほてり、急な発汗)、性機能障害、乳房の症状、骨に対する影響、疲労などがあります。
内分泌療法は手術や放射線治療を行うことが難しい場合や、放射線治療の前あるいは後などにも行われます。
去勢抵抗性前立腺がんの治療
前立腺がんへホルモン療法を行った時、ホルモン療法が無効となってくるときがあります。その時点で前立腺がんは「去勢抵抗性前立腺がん」と判断されます。
去勢抵抗生前立腺がんの診断は、腫瘍マーカーであるPSAの上昇で診断されます。そのため、診断された時点では、何も症状が無い事がほとんどです。しかし、ホルモン療法では病状の進行を抑えることが出来なくなっているため、 その後転移の進行や症状の発現が起きてくると予想されます。
一般に、去勢抵抗性前立腺がんとなった場合、平均的な予後は5年程度と言われています。
去勢抵抗性前立腺がんへの治療は、新規ホルモン剤(より強力なホルモン療法)、化学療法などがあります。また、新しい治療として、骨転移に対する注射での放射線療法があります。
去勢抵抗性前立腺がんは、様々な治療に対して病気が抵抗性になった状態です。この時の治療の目的は根治を目指すことでは無く、症状の緩和や、症状の出現を遅らせる事となってきます。治療自体での体への負担も増えてくるため、治療による効果と不利益をよく考えて治療を継続するかどうかを決める必要があります。以下の薬剤が保険適応であり、年齢や病状に合わせてひとりひとりに合った最適な治療を提案致します。
①強力なアンドロゲン受容体/合成阻害薬
エンザルタミド(イクスタンジ®)
アビラテロン酢酸エステル(ザイティガ®)
②抗がん化学療法
ドセタキセル
カバジタキセル(ジェブタナ®)
進行性前立腺がんで転移のある場合など、病状が進行した場合には抗がん化学療法が必要となる事があります。特に、病理結果で悪性度が高い、ホルモン療法が短期で無効になる、内臓への転移がある、などの場合は、治療のために早期に化学療法を選択する事もあります。
おおむね月に1回の間隔で、外来通院をしながら点滴で抗癌剤を投与します。前立腺がんの化学療法は特に血液毒性が強いとされ、自覚的な気持ち悪さ、だるさなどがあまり強くない場合でも、白血球が減少するなど大きな影響が出ている場合があります。そのため、化学療法を受けている方は、肺炎などを特に起こしやすく、抵抗力が弱い事に注意する必要があります。
抗癌剤の副作用のため、一般に高齢である方や、体力の無い方には行いません。
図5:膀胱全摘術
図6:腹腔鏡下膀胱全摘術(イメージ図)
図7:尿路変更の種類








